 Γράφει ο Χριστόφορος Τζερμιάς,
Γράφει ο Χριστόφορος Τζερμιάς,
Δερματολόγος – Αφροδισιολόγος
Τα τελευταία χρόνια παρατηρείται μια μεγάλη εξάπλωση των οξυτενών ή δερματικών κονδυλωμάτων τα οποία αφορούν βλάβες κυρίως στα γεννητικά όργανα και για την ακρίβεια στην γεννητική και περιγεννητική περιοχή. Η μετάδοση των κονδυλωμάτων είναι πολύ εύκολη τόσο σε άνδρες όσο και σε γυναίκες. Όλοι οι σεξουαλικοί σύντροφοι ενός μολυσμένου ατόμου πρέπει να υποβληθούν σε θεραπεία.
Τα κονδυλώματα (condylomata ή genital warts) είναι το πιο συχνό σεξουαλικώς μεταδιδόμενο νόσημα της εποχής μας. Υπολογίζεται ότι θα προσβληθεί ένα στα δύο άτομα κατά τη διάρκεια της ζωής του. Πιο ευάλωτα είναι τα άτομα που έχουν πρόβλημα με το ανοσοποιητικό τους σύστημα και οι γυναίκες κατά την εγκυμοσύνη.
Αιτία
Αν και πολύ μεταδοτικά, τα οξυτενή κονδυλώματα γενικά δεν είναι σοβαρή κατάσταση. Προκαλούνται από τον ιό HPV (Human Papilloma Virus – ιός των ανθρωπίνων θηλωμάτων), ο οποίος ευθύνεται και τη μυρμηγκιά (μυρμηκία) σε διάφορα σημεία του σώματος. Μέχρι στιγμής, έχουν ταυτοποιηθεί πάνω από 80 στελέχη του ιού και τα μισά περίπου προσβάλλουν τα γεννητικά όργανα. Από τη στιγμή που ο ιός θα προσβάλλει τα κύτταρα του δέρματος ή των βλεννογόνων, μπορεί να μείνει σε λανθάνουσα κατάσταση για πολλούς μήνες ή ακόμα και χρόνια, μέχρι να εκδηλωθούν τα πρώτα συμπτώματα. Πάντως, δεν πρόκειται να νοσήσουν όλοι όσοι θα προσβληθούν από τον ιό αφού ενδέχεται να υπερτερήσει το ανοσοποιητικό τους σύστημα.
 Πηγή: http://stopkondylomata.com/
Πηγή: http://stopkondylomata.com/
Σχεδόν το 90% των κονδυλωμάτων προκαλείται από δύο συγκεκριμένα στελέχη του ιού HPV (6 και 11), που θεωρούνται «χαμηλού κινδύνου» σε ό,τι αφορά την πιθανότητα καρκινογένεσης.Όμως τέτοιου είδους στελέχη μπορεί να συνυπάρχουν στις βλάβες των δερματικών κονδυλωμάτων ταυτόχρονα με στελέχη υψηλού κινδύνου. Να σημειωθεί όμως ότι οι γυναίκες με αλλοιώσεις στον τράχηλο που οφείλονται σε HPV διατρέχουν μεγαλύτερο κίνδυνο ανάπτυξης καρκίνου του τραχήλου (ο HPV μπορεί να προκαλέσει αλλοιώσεις στον τράχηλο της μήτρας).
Ετυμολογικά η λέξη κονδύλωμα προέρχεται από το κόνδυλος που σημαίνει αποστρογγυλωμένη διόγκωση, προεξοχή, άκρο. Η κατάληξη –ωμα προέρχεται από την κατάληξη των ουδέτερων ουσιαστικών που δηλώνουν ασθένεια ή παθολογική κατάσταση. Η λέξη οξυτενές προέρχεται από τις λέξεις οξύς και τείνω, που σημαίνει, οξύαιχμο, αιχμηρή απόληξη. Τα κονδυλώματα γίνονται συνήθως, αλλά όχι πάντα, οξυτενή (μυτερά) κατά την τελική τους διαμόρφωση. Από την εποχή του Ιπποκράτη ήταν γνωστές οι βλάβες αυτές των γεννητικών οργάνων και τους δόθηκε ο όρος κονδύλωμα που σημαίνει «στρογγυλό έπαρμα πλησίον του πρωκτού» αφού στα αρχαία χρόνια ήταν ένα εύρημα σε ομοφυλόφιλους άνδρες.
Συμπτώματα
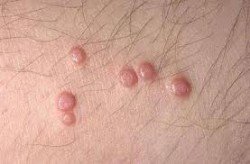
Τα κονδυλώματα έχουν συνήθως καφέ ή γκρίζα απόχρωση, και στην αρχή μοιάζουν με ρώγες σταφυλιού, όμως καθώς αναπτύσσονται, αποκτούν την όψη του κουνουπιδιού. Ορισμένες φορές ωστόσο, είναι τόσο μικρά και επίπεδα που δεν μπορούν να παρατηρηθούν δια γυμνού οφθαλμού.
Συνήθως τα κονδυλώματα, δεν προκαλούν συμπτώματα. Σε γενικές γραμμές, τα ίδια τα κονδυλωματα είναι ανώδυνα, όμως ταλαιπωρούν τους ασθενείς εξαιτίας του σημείου εκδήλωσης και του μεγέθους τους. Μπορεί να προκαλέσουν φαγούρα, δύσοσμες εκκρίσεις ή ακόμα και αιμορραγία, κυρίως άμα ερεθιστούν, ενώ σε περίπτωση που φράξουν την έξοδο της ουρήθρας, παρατηρείται πόνος και δυσκολία στην ούρηση.
Οι βλάβες χωρίζονται σε τρεις βασικές κατηγορίες:
- Κλινικές βλάβες (αυτές που φαίνονται με γυμνό οφθαλμό).
- Υποκλινικές βλάβες (διακρίνονται μόνο με μεγεθυντικούς φακούς και όχι με γυμνό οφθαλμό).
- Λανθάνουσες βλάβες (δεν δίνουν κανένα ορατό σημείο και ανιχνεύονται με ταυτοποίηση PCR με τη λήψη δείγματος ιστού).
Όταν οι κλινικές και οι υποκλινικές βλάβες έχουν δημιουργηθεί, υπάρχει περίπτωση το ανοσοποιητικό σύστημα να καταφέρει να υποστρέψει τις βλάβες, να τις καταστήσει σταθερές και μη επεκτεινόμενες. Αλλά μπορεί και να μην τα καταφέρει, οπότε αυτές θα μεγεθυνθούν, θα επεκταθούν και θα πολλαπλασιαστούν. Είναι άγνωστη η ελάχιστη ποσότητα ιικού φορτίου που απαιτείται για να προκληθεί η μόλυνση.
Έξι είναι οι μορφολογικοί τύποι των κονδυλωμάτων:
- Μορφή μικρού κουνουπιδιού, ανοιχτού ή σκούρου χρώματος
- Μορφή μικρού και λείου λόφου, στο χρώμα της επιδερμίδας
- Μορφή με υπερκερατωσική επιφάνεια, ανάγλυφη και τραχεία
- Μορφή επίπεδη, σαν κηλίδα σκούρου χρώματος
- Μορφή νηματοειδής δίκην θυσάνου, συνήθως ανοιχτόχρωμη
- Μορφή με μίσχο, δίκην θηλωμάτων, συνήθως σκουρόχρωμη
Στις γυναίκες τα περισσότερα κονδυλώματα εμφανίζονται στα χείλη του αιδοίου, τα τοιχώματα του κόλπου, την περινεϊκή περιοχή, αλλά και στη μήτρα. Σύμφωνα με τις τελευταίες εκτιμήσεις, το 70% του γυναικείου πληθυσμού έχει κονδυλώματα!
Σε περίπτωση που δεν ακολουθηθεί ειδική αγωγή, τα κονδυλώματα μπορεί να επεκταθούν, να δημιουργήσουν μεγάλες πλάκες και να φράξουν τον κόλπο ή το ουροποιητικό σύστημα. Σε κάθε περίπτωση, προκαλούν κνησμό και ενόχληση στην περιοχή, αυξημένες κολπικές εκκρίσεις, αλλά και αιμορραγία κατά τη σεξουαλική διείσδυση. Το πιο ανησυχητικό όμως είναι ότι ορισμένα από τα στελέχη αυτά (όπως τα 16, 18, 31, 33 και 45) θεωρούνται υπεύθυνα για πρόκληση δυσπλασιών και μετέπειτα κακοηθειών στα έσω και έξω γεννητικά όργανα (κυρίως στον τράχηλο της μήτρας). Σε γενικές γραμμές, τα δύο τρίτα των γυναικών που έρχονται σε επαφή με μολυσμένο ερωτικό σύντροφο, εμφανίζουν συμπτώματα μέσα σε 3-6 μήνες από τη στιγμή της σεξουαλικής πράξης.
Στους άντρες τα περισσότερα κονδυλώματα εμφανίζονται στο πέος, στο όσχεο, στην ουρήθρα και στην περιπρωκτική περιοχή. Ο ιός εισέρχεται στο δέρμα και τους βλεννογόνους μέσα από μικροσκοπικές αμυχές στη γεννητική περιοχή, που προκαλούνται κατά τη διάρκεια της σεξουαλικής δραστηριότητας. Ο HPV προκαλεί τον ταχύ πολλαπλασιασμό των κυττάρων του δέρματος, με αποτέλεσμα να αναπτύσσονται καλοήθη ογκίδια. Αυτά είναι περισσότερο ενοχλητικά παρά επικίνδυνα για τους άντρες. Αν τα κονδυλώματα πολλαπλασιαστούν σε μεγάλο βαθμό, μπορεί να προκαλέσουν εκτεταμένες πλάκες με μαλακή (στο στέλεχος του πέους) ή τραχιά υφή (στην περιπρωκτική περιοχή). Μπορεί να έχουν ακόμα την εικόνα ενός μικρού κουνουπιδιού ή να είναι επίπεδα και σκουρόχρωμα.
Μετά το σεξ, ο ιός HPV μπορεί να μείνει ανενεργός ή σε λανθάνουσα κατάσταση στο δέρμα και ενδέχεται να μην υπάρξουν αμέσως ορατά συμπτώματα. Αυτό σημαίνει ότι πολλοί άντρες μπορεί να είναι φορείς του ιού HPV χωρίς να το γνωρίζουν.
Πρέπει να σημειωθεί ότι καθώς το προφυλακτικό δεν καλύπτει όλη την περιγεννητική περιοχή ή όλα τα στάδια της ερωτικής συνεύρεσης, δεν προσφέρει απόλυτη προστασία. Παραμένει όμως το κύριο μέσο προφύλαξης ενός άνδρα απέναντι στα σεξουαλικά μεταδιδόμενα νοσήματα.
Σπανιότερες εντοπίσεις είναι τα χείλη του στόματος, η γλώσσα, η στοματική κοιλότητα, η υπερώα (ουρανίσκος) και ο φάρυγγας. Σε αυτές τις περιπτώσεις υπάρχει ιστορικό στοματογεννητικού σεξ.
Μετάδοση
Τα οξυτενή ή δερματικά κονδυλώματα, μεταδίδονται μέσω του σεξ. Είτε για ετεροφυλόφιλα είτε για ομοφυλόφιλα άτομα ο κίνδυνος είναι ο ίδιος. Οι περισσότεροι άνθρωποι εκτίθενται σε έναν από τους τύπους του ιού HPV κάποια στιγμή κατά τη διάρκεια της ζωής τους. Δεν μολύνονται όμως όλοι, ούτε όλοι όσοι μολύνονται εκδηλώνουν τις βλάβες.
Η μετάδοση από τον έναν σύντροφο στον άλλον μπορεί να γίνει ακόμα και όταν έχει χρησιμοποιηθεί προφυλακτικό. Μπορεί επίσης να μεταδοθεί με το στοματικό σεξ και την έντονη τριβή της γεννητικής και της περιγεννητικής περιοχής με γεννητικά όργανα, μολυσμένα αντικείμενα (sex toys, πετσέτες) ή μολυσμένα δάχτυλα.
Η συχνή εναλλαγή ερωτικών συντρόφων αυξάνει τον κίνδυνο μετάδοσης του HPV. Σε κάθε σεξουαλική επαφή με μολυσμένο άτομο οι πιθανότητες μόλυνσης είναι 70%.
Το εξασθενημένο ανοσοποιητικό σύστημα ευνοεί την ανάπτυξη του ιού και των βλαβών που προκαλεί. Ασθενείς που πάσχουν από ασθένειες που επηρεάζουν το ανοσοποιητικό σύστημα, όπως το AIDS, εμφανίζουν μεγαλύτερη συχνότητα κονδυλωμάτων.
Διάφοροι μικροτραυματισμοί όπως αυτοί που δημιουργούνται από το ξύρισμα της περιγεννητικής περιοχής, αλλά και κάποιες μέθοδοι αποτρίχωσης, όπως με κερί, είναι επιπλέον επιβαρυντικοί παράγοντες που διευκολύνουν την είσοδο και τη μόλυνση από τα ιογόνα στελέχη των δερματικών κονδυλωμάτων.
Πέραν των δερματικών κονδυλωμάτων αυξάνεται λόγω όλων των ανωτέρω παραγόντων και η συχνότητα άλλων σεξουαλικά μεταδιδομένων δερματικών νοσημάτων, όπως ο έρπης των γεννητικών οργάνων και η μολυσματική τέρμινθος. Επίσης, αν ήδη υπάρχει έρπης των γεννητικών οργάνων, επίσης δημιουργεί εστίες εισόδου του ιού HPV.
Το αλκοόλ έχει θεωρηθεί σαν επιβαρυντικός παράγοντας, αν και δεν τεκμηριώνεται σε όλες τις έρευνες.
Δεν είναι ξεκάθαρο αν το κάπνισμα λειτουργεί ως επιβαρυντικός παράγοντας για την επικράτηση του HPV ή αν είναι ένας δείκτης που συνυπάρχει με άλλες, μη μετρήσιμες, στις μελέτες αυτές, συμπεριφορές.
Σε γυναίκες που λαμβάνουν αντισυλληπτικά χάπια, παρατηρήθηκε αυξημένη παρουσία κονδυλωμάτων. Δεν έχει διευκρινιστεί εάν αυτό οφείλεται στην ορμονική ανακατάταξη ή απλά στην πιο απελευθερωμένη σεξουαλική συμπεριφορά.
Δεν έχει βρεθεί σύνδεση μεταξύ περιτομής και κονδυλωμάτων.
Τέλος, η μετάδοση μπορεί να γίνει από τη μητέρα στο νεογνό κατά τη διάρκεια της εγκυμοσύνης.
Πρόληψη και διάγνωση
Σταθμός για την πρόληψη της λοίμωξης αποτελεί το νέο τετραδύναμο εμβόλιο Gardasil, που προφυλάσσει από τα στελέχη του ιού HPV 6, 11, 16 και 18. Χορηγείται σε τρεις δόσεις στις ηλικίες 12-25, χωρίς φυσικά να αποκλείονται μεγαλύτερες ηλικιακές ομάδες.
Θα πρέπει να σημειωθεί ότι τα καρκινογόνα στελέχη του ιού δεν προκαλούν ορατά κονδυλώματα. Προκαλούν όμως δυσπλασία, μία προκαρκινική βλάβη στα κύτταρα του τραχήλου της μήτρας ή του ορθού. Αυτό βέβαια δεν σημαίνει ότι κάθε δυσπλασία θα εξελιχθεί σε κακοήθεια (αυτό συμβαίνει μόνο στο 2% των περιπτώσεων).
«Φως» στη διάγνωση ρίχνει ένα ήπιο διάλυμα ακετικού οξέως, το οποίο χρησιμοποιείται πάνω στα γεννητικά όργανα για να κάνει πιο ευδιάκριτα τα κονδυλώματα μέσω ειδικού μικροσκοπίου. Καθοριστική είναι επίσης η κολποσκόπηση και το τεστ Παπ (εξέταση τραχηλικού επιχρίσματος), η επανάληψη του οποίου συστήνεται κάθε έξι μήνες για τη διάγνωση πιθανών τραχηλικών αλλοιώσεων.
Όταν υπάρχουν κονδυλώματα στο αιδοίο, συνιστάται κολποσκόπηση μετά την αφαίρεση των εξωτερικών δερματικών κονδυλωμάτων. Όταν υπάρχουν κονδυλώματα στην περιοχή του πρωκτού, συνιστάται ορθοσκόπηση μετά την αφαίρεση των εξωτερικών δερματικών κονδυλωμάτων. Όταν υπάρχουν κονδυλώματα στην ουρήθρα, συνιστάται ουρηθροσκόπηση μετά την αφαίρεση των εξωτερικών δερματικών κονδυλωμάτων.
Θεραπεία
Οι θεραπείες εξάλειψης των κονδυλωμάτων, χωρίζονται σε δύο κατηγορίες: Στις θεραπείες που εφαρμόζονται στο σπίτι από τον/την ασθενή και στις θεραπείες που εφαρμόζονται στο ιατρείο.
Θεραπεία στο σπίτι. Περιλαμβάνονται φάρμακα με μορφή κρέμας, αλοιφής ή λοσιόν που περιέχουν την αντιμιτωτική ουσία ποδοφυλοτοξίνη και την ανοσοτροποποιητική ουσία ιμικουιμόδη.
Το μειονέκτημα της κατηγορίας των θεραπειών αυτών, είναι ότι τις περισσότερες φορές οι ασθενείς δεν εφαρμόζουν την ουσία σε όλη την έκταση των βλαβών και σε όλες τις βλάβες (συνήθως παραλείπουν τις μικρές, αρχόμενες βλάβες ή τις υποκλινικές βλάβες δηλαδή αυτές που δεν φαίνονται με γυμνό μάτι), με αποτέλεσμα να μην γίνεται ολοκληρωμένη η θεραπεία. Επιπλέον οι ουσίες αυτές, εφαρμόζονται αναπόφευκτα και σε περιοχές που δεν παρουσιάζουν βλάβες, με αποτέλεσμα την δημιουργία ερεθιστικών δερματίτιδων, ξηρότητας και σχάσεων του δέρματος, που αποτελούν προδιαθετικό παράγοντα για περαιτέρω εξάπλωση των κονδυλωμάτων.
Οι θεραπείες που γίνονται από τον ίδιο τον ασθενή, αντενδείκνυνται σε περίπτωση που υπάρχει εγκυμοσύνη η υποψία της.
Θεραπεία στο δερματολογικό ιατρείο. Περιλαμβάνονται η κρυοθεραπεία (κρυοπηξία), η διαθερμοπηξία (ηλεκτροκαυτηρίαση), το λέιζερ (laser) και η χειρουργική αφαίρεση.
Η κρυοθεραπεία (κρυοπηξία) αποτελεί παλιά μέθοδο με την οποία γίνεται καταστροφή των βλαβών μέσω ψύξης, με την χρησιμοποίηση υγρού αζώτου. Πρόκειται για πάγωμα των ιστών των κονδυλωμάτων. Η μέθοδος αυτή δημιουργεί κατά την διάρκεια της θεραπείας, μεγάλες φυσαλίδες ή πομφόλυγες στην περιοχή που εφαρμόζεται και πολλές φορές εγκαταλείπει ουλές και υποχρωμίες. Επειδή όμως καταστρέφει και περιοχές υγιούς δέρματος, αυξάνει πάρα πολύ τον κίνδυνο των υποτροπών και την ανάγκη διαρκούς επανάληψης της θεραπείας.
Η διαθερμοπηξία (ηλεκτροκαυτηρίαση) είναι επίσης παλιά μέθοδος η οποία έχει μεγάλο κίνδυνο να εγκαταλείψει ουλές και υποχρωμίες. Παρουσιάζει μακρύ χρόνο αποθεραπείας.
Η χειρουργική αφαίρεση ενδείκνυται μόνο στις πολύ μεγάλες βλάβες, ιδιαίτερα στις περιπρωκτικές.
Το Laser CO2 αποτελεί την πλέον εξελιγμένη μέθοδο αφαίρεσης των κονδυλωμάτων που επιτρέπει την άμεση και πλήρη εξάλειψη όλων των υπαρχόντων βλαβών σε μία και μόνο συνεδρία, με την χρήση τοπικής αναισθητικής κρέμας, με πολύ σύντομο χρόνο αποθεραπείας, χωρίς πόνο κατά την αποθεραπεία, χωρίς να δημιουργούνται υποχρωμίες και ουλές. Σε γενικές γραμμές, τα λέιζερ αφυδατώνουν τον ιστό μέσω ηλεκτρικού ρεύματος. Χρησιμοποιείται ρεύμα για την καταστροφή του κονδυλώματος και ακολουθεί αφαίρεση από τη βάση του. Απαιτείται ιδιαίτερη επιδεξιότητα και τεχνογνωσία από το δερματολόγο.
Καμία από τις παραπάνω μεθόδους όμως δεν μπορεί να εξασφαλίσει την πλήρη και αποτελεσματική εξάλειψη των κονδυλωμάτων, από μόνη της, εάν δεν υπάρξει ο κατάλληλος συνδυασμός μεταξύ τους και εάν δεν τηρηθούν ορισμένοι κανόνες και βήματα.
Ο πάσχων θα πρέπει να εξετάζεται μόνος του συχνά έτσι ώστε να εντοπίζονται και να εξαλείφονται εγκαίρως πιθανές νέες βλάβες. Αυτές μπορεί να είναι υπολειμματικές βλάβες, καθώς και βλάβες που ήδη επωάζονταν. Καθώς ο χρόνος επώασης κυμαίνεται από 1-8 μήνες, κριτήριο ιάσεως είναι η πλήρης ανυπαρξία βλαβών επί 8 μήνες.
Είναι σημαντική ωστόσο η μηνιαία δερματολογική εξέταση, αλλά και η συχνότερη αυτοεξέταση της ασθενούς για τους επόμενους οχτώ μήνες για τυχόν ύπαρξη θυγατρικών βλαβών, που πιθανόν να είχαν «εμφυτευθεί» ήδη πριν την αφαίρεση. Για τον λόγο αυτό, κάθε νέα βλάβη πρέπει να αφαιρείται αμέσως, πριν προλάβει να δώσει θυγατρικές βλάβες.
Dr. Χριστόφορος Τζερμιάς
Δερματολόγος – Αφροδισιολόγος
Βασ. Σοφίας 49, Κολωνάκι (210 72 42 600) και Λεωφ. Κηφισίας 6, Μαρούσι (210 61 99 819).